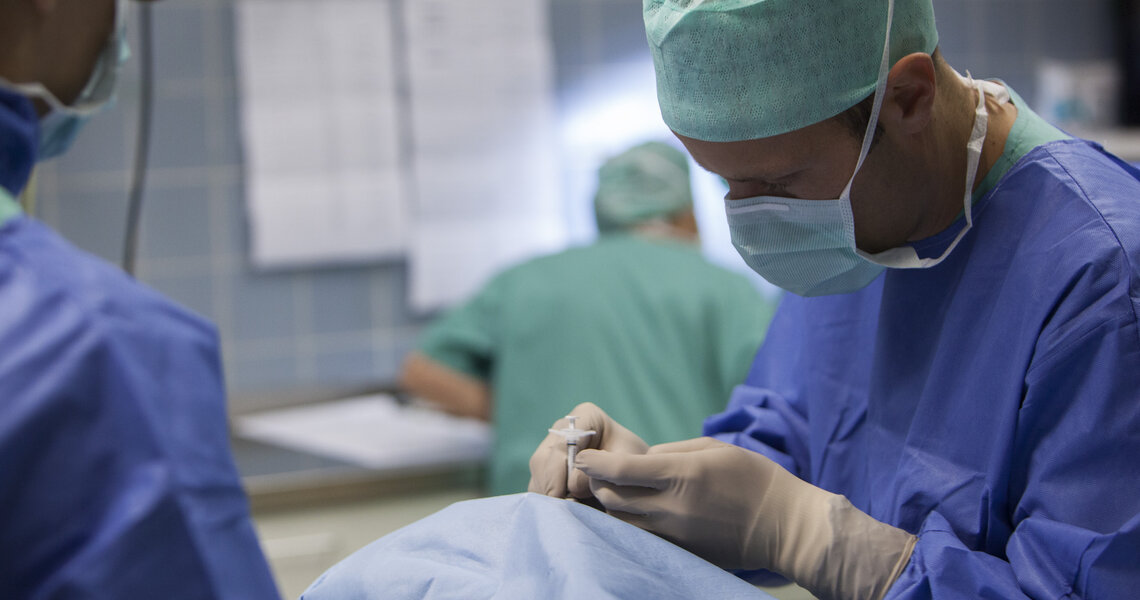
Minimaler Eingriff mit maximaler Wirkung: Die intravitreale Injektion bei Netzhauterkrankungen
Bei bestimmten Netzhauterkrankungen können Medikamente Abhilfe schaffen. Mittels einer Spritze können sie direkt in das Auge verabreicht werden. So wird eine erfolgreiche Therapie mit minimalen Nebenwirkungen erzielt. Schmerzen hat der Patient dabei keine. Wie genau die intravitreale Injektion funktioniert und was dabei zu beachten ist, erläutert der Chefarzt der Klinik für Netzhauterkrankungen des Bürgerhospitals, Dr. med. Romano Krist.
Bei zahlreichen Augenerkrankungen kommt es zu einer Ansammlung von Flüssigkeit oder Blut an der Stelle des schärfsten Sehens im Zentrum der Netzhaut, der sogenannten Makula. Erkrankungen wie die feuchte Form der altersabhängigen Makuladegeneration (AMD) bzw. ein Makulaödem durch einen Venenverschluss oder durch den Diabetes mellitus sind nur einige Beispiele hierfür. Sie können zu einer erheblichen Sehverschlechterung und im fortgeschrittenen Stadium zur Erblindung des Auges führen.
Bei diesen Erkrankungen der Netzhaut und des Glaskörpers des Auges versucht man, durch die Gabe von Medikamenten das Sehen der Patienten zu verbessern oder zumindest eine Verschlechterung zu verhindern. Würde man jedoch versuchen, durch die Einnahme von Tabletten oder durch Infusionen die Situation des Auges positiv zu beeinflussen, müssten die Medikamente in so hoher Dosis verabreicht werden, dass die Nebenwirkungen für den gesamten Organismus erheblich wären und die Therapie gegebenenfalls sogar unmöglich. Aus diesem Grund wurden Überlegungen angestellt, wie eine hohe Konzentration im Auge bei gleichzeitig niedriger Belastung für den Rest des Körpers erreicht werden könnte. Die Lösung war und ist gegenwärtig, eine sehr geringe Menge des zu verabreichenden Medikamentes in das Innere des Auges zu spritzen. So wird dort trotz der kleinen Substanzmenge eine sehr hohe Konzentration Wirkstoff erzielt, während der Rest des Körpers hiervon praktisch unberührt bleibt. Die positive Folge ist, dass Nebenwirkungen durch das Medikament eher selten sind.
Bei dieser medizinisch als intravitreale Injektion (Vitreus = Glaskörper) bezeichneten Darreichungsform wird das Medikament in den Glaskörper des Auges eingebracht. Der Glaskörper ist eine gelartige Substanz, die zu 98 Prozent aus Wasser und zu 2 Prozent aus bindegewebigen Gerüststrukturen besteht. Während der Glaskörper für die embryonale Entwicklung des Auges eine wichtige Rolle spielt, ist er im Erwachsenenalter verzichtbar und kann bei manchen Erkrankungen sogar ohne Folgen vollständig entfernt werden.
Möchte man ein Medikament in den Glaskörper einbringen, geschieht dies in der Regel über die sogenannte pars plana des Ziliarkörpers, die etwa drei bis vier Millimeter von der Hornhautgrenze entfernt auf der Innenseite der Lederhaut liegt. Eine Medikamenteninjektion erfolgt also durch die Bindehaut, durch die Lederhaut, durch die pars plana des Ziliarkörpers in das Innere des Augapfels, den Glaskörper, hinein. An dieser Stelle angekommen kann das Medikament seine Wirkung direkt am Ort des Krankheitsprozesses entfalten. Für den Patienten ist der Gedanke, eine „Spritze in das Auge“ zu bekommen in den meisten Fällen zunächst befremdlich und die meisten Betroffenen haben vor der ersten Behandlung große Angst. Doch spätestens nach der ersten Injektion bestehen diese Bedenken nicht mehr.
Die Patienten haben erlebt, dass die oberflächliche Betäubung des Auges durch Tropf- und Gelanästhesie sehr wirksam ist und die Spritze nicht wehtut. Sie verspüren lediglich ein kurzes Druckgefühl. Zudem ist je nach verwendetem Medikament dieses für den Patienten kurze Zeit als „Wolke“ oder „Schlieren“ im Auge sichtbar.

Dennoch kann es zu unerwünschten Nebenwirkungen oder Komplikationen kommen. Diese entstehen jedoch in der Regel aufgrund der geringen Substanzmenge weniger durch das Medikament als vielmehr durch die Prozedur der Injektion selbst. Vorübergehende Glaskörpertrübungen oder eine vorübergehende Blutung im Bereich der Bindehaut durch die Injektion sind nicht selten, allerdings nicht schmerzhaft. Zudem besteht die Gefahr einer Endophthalmitis, eine meist bakterielle Entzündung des gesamten Augapfels, verursacht durch das Einbringen von Keimen während der Injektion. Tritt diese ein, ist eine stationäre Behandlung mit Infusionstherapie und gegebenenfalls eine Operation des Auges notwendig.
Um dieses Risiko auf ein Minimum zu reduzieren, werden alle intravitrealen Injektionen unter den gleichen sterilen Bedingungen im Operationssaal durchgeführt wie größere Eingriffe am Auge auch. Die intravitreale Injektion ist daher eine vergleichsweise aufwändige Applikationsform, die nicht in gleicher Häufigkeit wie z.B. eine Blutdrucktablette oder eine Insulindosis verabreicht werden kann. Der Anspruch an ein Medikament für das Innere des Auges ist folglich neben einer guten Verträglichkeit für die empfindliche Netzhaut auch eine längere Wirkungsdauer.
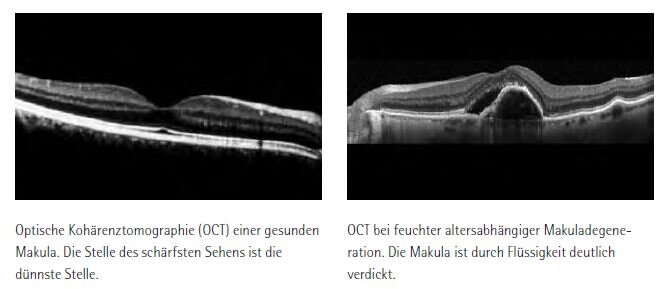
Zu Beginn einer Therapie werden mindestens drei Injektionen in monatlichem Abstand gegeben, danach oft in größerem zeitlichen Abstand weitere Injektionen. Da es sich bei den oben genannten Krankheitsbildern um chronische Erkrankungen handelt, ist häufig von einer langjährigen Therapie auszugehen. Um die Unannehmlichkeiten für den Patienten und die Risiken der Injektion zu minimieren, sind für einige Krankheitsbilder Cortisonpräparate mit Depotwirkung entwickelt worden. Hierbei wird ein winziges Stäbchen als Medikamententräger ebenfalls durch eine dünne Kanüle in den Glaskörper eingebracht und das Medikament dann je nach Präparat über Monate oder sogar über Jahre automatisch in das Auge abgegeben.
Als Medikamente finden derzeit je nach Erkrankung mehrere unterschiedliche Substanzen Anwendung. Zum einen werden sogenannte Wachstumsfaktor-Hemmstoffe verwendet. Diese wirken einerseits krankhaften Gefäßneubildungen entgegen und reduzieren andererseits den Flüssigkeitsaustritt aus undicht gewordenen körpereigenen Gefäßen.
Als Medikamente dieser Substanzklasse sind derzeit in Deutschland Ranibizumab (Lucentis®), Aflibercept (Eylea®) und ohne Zulassung für die Augenheilkunde Bevacizumab (Avastin®) in Anwendung. Auch Cortisonpräparate finden in der Augenheilkunde Anwendung. Für das diabetische Makulaödem und das Ödem bei Venenverschluss der Netzhaut ist das Dexamethason-Implantat Ozurdex® zugelassen, für das diabetische Makulaödem auch das sehr lang wirksame Fluocinolon-Implantat Iluvien®.
Die zahlreichen Arzttermine während der Therapie und die Kontrolluntersuchungen, die für eine optimale Behandlung notwendig sind, werden von den meisten Patienten als belastend empfunden. Doch der Aufwand lohnt sich. Die Statistiken zeigen, dass nach der Einführung der intravitrealen Therapie die Erblindungszahlen drastisch gesunken sind.

Chefarzt
Dr. med. Romano Krist
Weiterführende Informationen
Klinik für Netzhauterkrankungen
Wissenswertes zu Erkrankungen der Netzhaut
Beiträge aus der gleichen Kategorie
Ihre Ansprechpartner in der Unternehmenskommunikation
Unsere nächsten Termine
... am Clementine Kinderhospital und am Bürgerhospital Frankfurt
+++ Bitte beachten Sie +++
Aktuell finden keine Patientenveranstaltungen und Infoabende statt.
Als Ersatz für die Eltern-Infoabende finden Sie auf folgender Seite Video-Einblicke in unsere Geburtshilfe.

Minimaler Eingriff mit maximaler Wirkung: Die intravitreale Injektion bei Netzhauterkrankungen
Bei bestimmten Netzhauterkrankungen können Medikamente Abhilfe schaffen. Mittels einer Spritze können sie direkt in das Auge verabreicht werden. So wird eine erfolgreiche Therapie mit minimalen Nebenwirkungen erzielt. Schmerzen hat der Patient dabei keine. Wie genau die intravitreale Injektion funktioniert und was dabei zu beachten ist, erläutert der Chefarzt der Klinik für Netzhauterkrankungen des Bürgerhospitals, Dr. med. Romano Krist.
Bei zahlreichen Augenerkrankungen kommt es zu einer Ansammlung von Flüssigkeit oder Blut an der Stelle des schärfsten Sehens im Zentrum der Netzhaut, der sogenannten Makula. Erkrankungen wie die feuchte Form der altersabhängigen Makuladegeneration (AMD) bzw. ein Makulaödem durch einen Venenverschluss oder durch den Diabetes mellitus sind nur einige Beispiele hierfür. Sie können zu einer erheblichen Sehverschlechterung und im fortgeschrittenen Stadium zur Erblindung des Auges führen.
Bei diesen Erkrankungen der Netzhaut und des Glaskörpers des Auges versucht man, durch die Gabe von Medikamenten das Sehen der Patienten zu verbessern oder zumindest eine Verschlechterung zu verhindern. Würde man jedoch versuchen, durch die Einnahme von Tabletten oder durch Infusionen die Situation des Auges positiv zu beeinflussen, müssten die Medikamente in so hoher Dosis verabreicht werden, dass die Nebenwirkungen für den gesamten Organismus erheblich wären und die Therapie gegebenenfalls sogar unmöglich. Aus diesem Grund wurden Überlegungen angestellt, wie eine hohe Konzentration im Auge bei gleichzeitig niedriger Belastung für den Rest des Körpers erreicht werden könnte. Die Lösung war und ist gegenwärtig, eine sehr geringe Menge des zu verabreichenden Medikamentes in das Innere des Auges zu spritzen. So wird dort trotz der kleinen Substanzmenge eine sehr hohe Konzentration Wirkstoff erzielt, während der Rest des Körpers hiervon praktisch unberührt bleibt. Die positive Folge ist, dass Nebenwirkungen durch das Medikament eher selten sind.
Bei dieser medizinisch als intravitreale Injektion (Vitreus = Glaskörper) bezeichneten Darreichungsform wird das Medikament in den Glaskörper des Auges eingebracht. Der Glaskörper ist eine gelartige Substanz, die zu 98 Prozent aus Wasser und zu 2 Prozent aus bindegewebigen Gerüststrukturen besteht. Während der Glaskörper für die embryonale Entwicklung des Auges eine wichtige Rolle spielt, ist er im Erwachsenenalter verzichtbar und kann bei manchen Erkrankungen sogar ohne Folgen vollständig entfernt werden.
Möchte man ein Medikament in den Glaskörper einbringen, geschieht dies in der Regel über die sogenannte pars plana des Ziliarkörpers, die etwa drei bis vier Millimeter von der Hornhautgrenze entfernt auf der Innenseite der Lederhaut liegt. Eine Medikamenteninjektion erfolgt also durch die Bindehaut, durch die Lederhaut, durch die pars plana des Ziliarkörpers in das Innere des Augapfels, den Glaskörper, hinein. An dieser Stelle angekommen kann das Medikament seine Wirkung direkt am Ort des Krankheitsprozesses entfalten. Für den Patienten ist der Gedanke, eine „Spritze in das Auge“ zu bekommen in den meisten Fällen zunächst befremdlich und die meisten Betroffenen haben vor der ersten Behandlung große Angst. Doch spätestens nach der ersten Injektion bestehen diese Bedenken nicht mehr.
Die Patienten haben erlebt, dass die oberflächliche Betäubung des Auges durch Tropf- und Gelanästhesie sehr wirksam ist und die Spritze nicht wehtut. Sie verspüren lediglich ein kurzes Druckgefühl. Zudem ist je nach verwendetem Medikament dieses für den Patienten kurze Zeit als „Wolke“ oder „Schlieren“ im Auge sichtbar.

Dennoch kann es zu unerwünschten Nebenwirkungen oder Komplikationen kommen. Diese entstehen jedoch in der Regel aufgrund der geringen Substanzmenge weniger durch das Medikament als vielmehr durch die Prozedur der Injektion selbst. Vorübergehende Glaskörpertrübungen oder eine vorübergehende Blutung im Bereich der Bindehaut durch die Injektion sind nicht selten, allerdings nicht schmerzhaft. Zudem besteht die Gefahr einer Endophthalmitis, eine meist bakterielle Entzündung des gesamten Augapfels, verursacht durch das Einbringen von Keimen während der Injektion. Tritt diese ein, ist eine stationäre Behandlung mit Infusionstherapie und gegebenenfalls eine Operation des Auges notwendig.
Um dieses Risiko auf ein Minimum zu reduzieren, werden alle intravitrealen Injektionen unter den gleichen sterilen Bedingungen im Operationssaal durchgeführt wie größere Eingriffe am Auge auch. Die intravitreale Injektion ist daher eine vergleichsweise aufwändige Applikationsform, die nicht in gleicher Häufigkeit wie z.B. eine Blutdrucktablette oder eine Insulindosis verabreicht werden kann. Der Anspruch an ein Medikament für das Innere des Auges ist folglich neben einer guten Verträglichkeit für die empfindliche Netzhaut auch eine längere Wirkungsdauer.

Zu Beginn einer Therapie werden mindestens drei Injektionen in monatlichem Abstand gegeben, danach oft in größerem zeitlichen Abstand weitere Injektionen. Da es sich bei den oben genannten Krankheitsbildern um chronische Erkrankungen handelt, ist häufig von einer langjährigen Therapie auszugehen. Um die Unannehmlichkeiten für den Patienten und die Risiken der Injektion zu minimieren, sind für einige Krankheitsbilder Cortisonpräparate mit Depotwirkung entwickelt worden. Hierbei wird ein winziges Stäbchen als Medikamententräger ebenfalls durch eine dünne Kanüle in den Glaskörper eingebracht und das Medikament dann je nach Präparat über Monate oder sogar über Jahre automatisch in das Auge abgegeben.
Als Medikamente finden derzeit je nach Erkrankung mehrere unterschiedliche Substanzen Anwendung. Zum einen werden sogenannte Wachstumsfaktor-Hemmstoffe verwendet. Diese wirken einerseits krankhaften Gefäßneubildungen entgegen und reduzieren andererseits den Flüssigkeitsaustritt aus undicht gewordenen körpereigenen Gefäßen.
Als Medikamente dieser Substanzklasse sind derzeit in Deutschland Ranibizumab (Lucentis®), Aflibercept (Eylea®) und ohne Zulassung für die Augenheilkunde Bevacizumab (Avastin®) in Anwendung. Auch Cortisonpräparate finden in der Augenheilkunde Anwendung. Für das diabetische Makulaödem und das Ödem bei Venenverschluss der Netzhaut ist das Dexamethason-Implantat Ozurdex® zugelassen, für das diabetische Makulaödem auch das sehr lang wirksame Fluocinolon-Implantat Iluvien®.
Die zahlreichen Arzttermine während der Therapie und die Kontrolluntersuchungen, die für eine optimale Behandlung notwendig sind, werden von den meisten Patienten als belastend empfunden. Doch der Aufwand lohnt sich. Die Statistiken zeigen, dass nach der Einführung der intravitrealen Therapie die Erblindungszahlen drastisch gesunken sind.

Chefarzt
Dr. med. Romano Krist
Weiterführende Informationen
Klinik für Netzhauterkrankungen
Wissenswertes zu Erkrankungen der Netzhaut
Beiträge aus der gleichen Kategorie
Uhrtürmchen 2/2025

In dieser Ausgabe lesen Sie:
- Klinik für Interventionelle Radiologie – Neue Wege in der Behandlung von Gefäßerkrankungen
- 150 Jahre Clementine Kinderhospital – Die Geschichte hinter Frankfurts einzigem reinem Kinderkrankenhaus
- Ein Job, viele Gesichter – Rotationsmodell für Medizinische Fachangestellte
- Myome schonend behandeln – Minimal-invasive Therapieangebote bringen Linderung
Uhrtürmchen 2/2024

In dieser Ausgabe lesen Sie:
- Die Zukunft der Krankenhaushygiene – Hygienestandards verbessern, Schulungen intensivieren, Patientensicherheit erhöhen
- Wenn das Immunsystem die Luft nimmt – Wie Jugendliche mit autoimmunen Lungenerkrankungen leben lernen
- IM GESPRÄCH: Neue Klinik für Operative Gynäkologie – Interview mit Chefarzt Prof. Dr. med. Amadeus Hornemann
- IM FOKUS: Behandlung von Gebärmuttersenkungen – Eine Sehne gibt Hoffnung
- IM GESPRÄCH: Krebsvorstufen frühzeitig erkennen – Dysplasie-Expertin Dr. med. Franziska Hill berichtet
- Kreative Heilung: Musik- und Kunsttherapie am Clementine Kinderhospital
- Bürgerhospital und Clementine Kinderhospital fördern berufliche Weiterqualifizierung
- Stiftung Friedrichsheim spendet Versorgungseinheit für Frühgeborene
Uhrtürmchen abonnieren
Sie möchten gerne unser Patientenmagazin als Printausgabe lesen oder in Ihrer Praxis auslegen? Füllen Sie dazu bitte unten stehendes Kontaktformular aus. Sie erhalten dann unser Uhrtürmchen zweimal pro Jahr kostenfrei in Ihre Praxis oder zu Ihnen nach Hause geschickt. Wenn Sie unser Patientenmagazin nicht mehr erhalten wollen, können Sie ebenfalls dieses Kontaktformular nutzen.
Felder mit einem * sind Pflichtfelder.